我国罕见肿瘤年新增病例超50万,靶点药物研发有这些机遇
“如果这一辈子老天一定要我得肿瘤,那我希望是淋巴瘤。”北京大学肿瘤医院教授朱军在接受媒体采访时曾如是说。其言下之意是淋巴瘤虽不罕见,却是目前治愈率最高的肿瘤之一。
即便如此,作为一大组肿瘤疾病的统称,并不是每一组淋巴瘤都如此常见。比如,刚被纳入第二批罕见病目录的皮肤T细胞淋巴瘤就是一组相对罕见的成熟T细胞淋巴瘤。由于疾病罕见,患者面临确诊率低、就诊次数频繁、治疗难度大等困境。今年1月,武田注射用维布妥昔单抗被纳入国家医保目录,这是目前淋巴瘤领域唯一的CD30靶点药物,并包含治疗皮肤T细胞淋巴瘤两项主要亚型适应证。两年前,维布妥昔单抗的这两项新适应证以“豁免在中国注册临床研究”的方式在中国获批上市。
但类似皮肤T细胞淋巴瘤,有创新治疗药物可用、可保的罕见肿瘤仍占少数。
在近日召开的2023年中国罕见病大会分论坛上,中国医学科学院肿瘤医院副院长李宁表示,尽管精准靶向治疗在恶性肿瘤领域取得了显著成果,但针对我国罕见肿瘤治疗的研究和实践仍需加强。现有研究表明,我国罕见肿瘤患者的可成药靶点突变率高于全球平均水平,提示这些患者在靶向药物治疗中可能有更高的应答率,为未来我国罕见肿瘤的治疗提供了广阔的前景。但与常见肿瘤相比,罕见肿瘤在我国尚未得到足够的重视。
9月底,国家卫健委等六部委联合发布第二批罕见病目录名单,包含86个罕见病种,其中16个为罕见肿瘤。两批目录共计收录的肿瘤类疾病数达到20个。多名业界人士认为,随着更多罕见肿瘤被纳入罕见病政策保障范畴,将驱动罕见肿瘤的临床研究和新靶点药物研发,并有利于现有抗肿瘤药品的罕见病适应证开拓和支付保障。同时,由于我国肿瘤领域研究水平整体较高,当罕见肿瘤药物治疗取得积极进展时,也将为其他罕见疾病的治疗提供借鉴。
“20种罕见肿瘤进目录”背后的博弈
对于第二批罕见病目录中是否应该纳入更多肿瘤类疾病,业界存在争议。
一名曾参加第一批罕见病目录遴选的临床专家在第二批罕见病目录出台后对第一财经记者表示,出台罕见病目录,旨在让更多鲜为人知的罕见疾病受到更多关注和资源倾斜,而肿瘤类疾病的社会关注度已经相对高了。
但也有罕见肿瘤患者组织告诉记者,罕见肿瘤患者广泛面临的问题包括缺医少药、诊断难、缺少标准疗法以及超适应证用药无法获得支付保障等,与其他类罕见疾病别无二致,也需要罕见病政策予以倾斜。
北京大学肿瘤医院消化肿瘤内科主任沈琳在前述大会分论坛上提到,罕见肿瘤的发病率比较低,一旦发病,疾病的各种类型都比较严重。在药物治疗,尤其是在有针对性的药物治疗方面,药企的研发动力往往不足。一方面,该类疾病患者群体小,药物市场空间小,企业投入成本非常难以收回;另一方面,罕见肿瘤诊断难,疾病基础研究薄弱,研发风险高,这进一步制约了罕见肿瘤临床研发。
沈琳认为,药企缺乏动力的最终后果就是患者无药可医。当罕见肿瘤被纳入罕见病目录,将带来更多政策和市场关注,帮助企业获得更好的市场回报。
以美国为例,1983年美国的孤儿药法案提出后,提出了如7年研发市场独占期、上市申请快速通道、课税扣除标准减半等一系列研发生产激励政策,这对该国罕见病的发展产生了重大影响。目前,美国抗肿瘤药物中超过六成以孤儿药形式获批。
从另一个角度来看,对比第一批罕见病目录仅收录了淋巴管肌瘤病和视网膜母细胞瘤病等少数几类肿瘤,第二批罕见病目录包含了16个肿瘤类疾病,这恰恰源于中国在罕见肿瘤诊断和治疗数据上的积累。
根据国家卫健委于2018年6月发布的《关于印发罕见病目录制订工作程序的通知》,纳入目录的病种应当同时满足以下条件:国际国内有证据表明发病率或患病率较低;对患者和家庭危害较大;有明确诊断方法;有治疗或干预手段、经济可负担,或尚无有效治疗或干预手段但已纳入国家科研专项。
“如果没有国家肿瘤登记平台、国家癌症中心等单位提供相关的研发和治疗数据作为支撑,将这10余种罕见肿瘤纳入第二批罕见病目录还面临一定困难,这与专家团队的不懈努力也是分不开的。”沈琳说。
在第二批罕见病目录遴选期间,沈琳参与了多场专家会议,汇集专业意见。回顾来看,她认为,通过这几年的积累,现有数据可初步证明这10余种罕见肿瘤基本符合目录遴选要求,虽然过程“非常来之不易”,但终于取得阶段性进展。
进一步来看,相较于有无诊断和治疗方法,“国际国内有证据表明发病率或患病率较低”是一个相对模糊的标准。目前业界至少存在两点分歧,一是罕见病领域权威学术团体牵头制定的通用罕见病定义与官方罕见病目录标准存在差异;二是衡量肿瘤类疾病罕见程度的标准与通用罕见病定义也不尽相同。
中国医学科学院肿瘤医院癌症早诊早治办公室主任陈万青分析表示,一些国家、地区定义罕见病目录病种一般考虑疾病的患病率或发病率。如果以患病率或者患病人数作为衡量罕见病标准,缺点在于如果一种罕见疾病具有较好的生存率,即使发病率不高,患病率也可能较高;相反,如果疾病预后很差,即使发病率不低,患病率可能很低。因此,患病率和发病率都很重要,要结合考虑。
他对记者介绍说,很多国家和地区罕见肿瘤的定义一般用发病率衡量,而非肿瘤一般用的患病率。这都需要人群监测的数据得到确切的负担情况。目前,我国拥有较健全的肿瘤登记网络,可以动态监测肿瘤患者的发病和死亡,对于罕见病名录的确定具有较好的基础。然而,如按照肿瘤的部位和病理类型,罕见病目录会很多,因此,除了考虑疾病负担外,还需考虑疾病诊疗进展情况和临床需求。
“罕见肿瘤并不罕见。”李宁援引数据强调,据统计,我国前18位的常见肿瘤发病率仅占总体的85.8%,而年新发病人数不足4万患者的肿瘤多达76种,这些肿瘤的累计发病数达到527410人,占据了全部肿瘤患者的13.3%。
中国罕见肿瘤具有靶向药物和免疫治疗的可行性
北京大学临床肿瘤学院医学博士王书航曾在一篇研究文章中提到,以分子分型指导的精准靶向治疗和免疫检查点抑制剂的出现给部分转移性常见恶性肿瘤患者带来了显著疗效以及生存的改善。但我国整体恶性肿瘤五年生存率仅35%左右,与欧美发达国家的45%仍有较大区别;部分原因在于我国对于罕见肿瘤的重视不足,罕见肿瘤患者缺少诊疗指南、临床试验,以及最新靶向和免疫治疗经验,导致这一部分患者总体治疗效果与欧美相比较差。
该研究基于中国人口基础大以及特色瘤种的特点,将中国年发病率低于2.5/10万的实体瘤定义为罕见肿瘤,其中包括12个系统的141种病理亚型。
研究结果显示,在中国罕见肿瘤队列中,已知药物可作用靶点变异的总发生率为53.4%(701/1312),该比例显著高于全球整体人群的20.40%(1000/4901)。并且,在中国目前有批准适应证的靶向药物针对的可作用靶点(ALK、BRAF、BRCA2、CDKN2A、EGFR、HER2、KIT、MET、ROS1)的变异,在中国人群中的发生率是世界人群发生率的3倍以上,达到32.4%。
换言之,一些已上市的靶向药物有望针对发病率比较低的肿瘤类型拓宽适应证,给患者带来生存获益。
“如果后续研究提示这一方案可行,相当于可以在现有的条件之下,为这部分被遗忘的人群找到潜在的治疗方案。”李宁曾撰文评论称。
靶向药物之外,免疫治疗同样证明对罕见肿瘤有效。王书航在前述研究文章中提到,罕见肿瘤中整体肿瘤PD-L1表达阳性率较高,且部分瘤种呈现较高的TMB-H以及MSI-H的比例,提示罕见肿瘤中免疫检查点抑制剂治疗有效的可能性。
此外,该研究结论提出,部分罕见肿瘤中发现与肿瘤发生发展可能相关的新的基因变异,为后续针对性靶向治疗药物的创新性研发提供了新的方向。
在前述分论坛中,沈琳表示,罕见肿瘤患者群体具有特殊性,一方面,他们往往比较年轻,更能接受和支持临床研究;另一方面,他们的遗传背景、驱动基因较为明确。基于此,随着我国罕见肿瘤临床研究深入,本土药厂或将迎来新药研发的新机遇。
数据显示,2018~2022年,中国大陆开展Ⅰ期临床试验7619项(超出美国的3922项),其中肿瘤相关药物超过1600项。创新药的规模和占比逐渐上升,年上市创新药数量接近美国。
沈琳说,近年来,中国罕见肿瘤与国际临床实践之间的差距已开始逐步缩小,但遗憾的是还没有我国本土拥有自主知识产权、治疗罕见肿瘤的新药“出海”,同时,针对罕见肿瘤亚型的临床研究仍待深入,这些都有待国内创新药企与社会资源的进一步倾注。
招标采购已“熔断”1个多月,鼎信通讯信披不及时被立案调查
涉嫌重大事项披露不及时。鼎信通讯(603421.SH)涉嫌重大事项披露不及时,被证监会立案。3月30日凌晨,鼎信通讯发布公告称,于2024年3月29日收到证监会下发的《立案告知书》,因该公司涉嫌未及时履行信息披露义务被立案。0000刘庆峰:讯飞星火语言理解能力离ChatGPT仅一步之遥 在10月之前就会超越
现在讯飞星火的语言理解能力不仅在国内遥遥领先,而且离ChatGPT仅仅一步之遥。5月18日,在第七届世界智能大会上,科大讯飞董事长刘庆峰表示,现在讯飞星火的语言理解能力不仅在国内遥遥领先,而且离ChatGPT仅仅一步之遥,与100分相比只差两分,在今年10月份之前就会超过它。锤子财富2023-05-18 14:22:220000杭州出台重磅楼市新政 机构称看好核心城市储备充沛的房企以及运营稳健的优质房企
房地产服务板块表现强势,我爱我家涨停,世联行、特发服务、中天服务、新大正等纷纷跟涨。杭州出台重磅楼市新政,全面取消二手房限购。房地产服务板块今日表现强势,我爱我家涨停,世联行、特发服务、中天服务、新大正等纷纷跟涨。资金方面,我爱我家主力净流入超1亿元,特发服务、世联行、国创高新等主力净流入分别为2056万元、1896万元、1542万元。0000银行板块震荡走高 机构建议关注板块作为高股息资产的配置价值
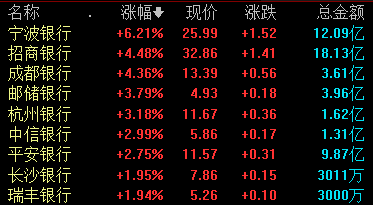
截至发稿,宁波银行涨超6%,招商银行、成都银行、邮储银行等跟涨。7月25日,银行板块震荡走高,截至发稿,宁波银行涨超6%,招商银行、成都银行、邮储银行等跟涨。锤子财富2023-07-26 03:20:260001商务部:初步裁定原产于美国的进口丙酸存在倾销
调查机关初步认定,被调查产品存在倾销,国内丙酸产业受到实质损害,而且倾销与实质损害之间存在因果关系。根据《中华人民共和国反倾销条例》(以下简称《反倾销条例》)的规定,2023年7月21日,商务部(以下称调查机关)发布2023年第25号公告,决定对原产于美国的进口丙酸(以下称被调查产品)进行反倾销立案调查。锤子财富2024-04-19 09:38:260000