国家医保局:医保经办机构核查定点医药机构覆盖面超95%
《关于加强医疗保障基金使用常态化监管的实施意见》指出要强化医保经办机构审核检查责任。在今天(9日)的国务院政策例行吹风会上,国家医保局医疗保障事业管理中心负责人隆学文介绍,近年来,全国各级医保经办机构通过规范审核结算,加强经办核查,完善履约考核,实现对医保基金的日常管理。在常态化管理过程中,全国医保经办机构对定点医药机构的管理工作主要体现在四个方面:
第一,负责医保基金日常审核结算。去年,全国医保基金支出2.46万亿元,报销结算达到42.59亿人次。
第二,加强日常检查。去年全国经办机构共核查定点医药机构74.26万家,检查覆盖面超过95%。
第三,通过协议管理,加强对两定机构的管理。去年共处理两定机构33.52万家,经办机构对定点医药机构的处理主要有以下几种方式:约谈、拒付或追回医保费用、收取违约金、终止责任人或责任部门的医保医疗服务、中止或解除医保协议等方式。去年共约谈20.26万家,拒付或追回医保费用涉及的医疗机构14.19万家,收取违约金3.6万家,中止医保医疗服务5767家,中止医保协议7049家,解除医保协议2915家。涉及欺诈骗保的,就及时移交给医保行政部门处理,去年经办机构共移交医保行政部门3256家。
第四,追回资金。去年经办机构追回定点医疗机构的费用是136.98亿元,定点药店是1.68亿元,合计183.66亿元。
隆学文表示,经办机构通过对两定机构协议管理,促进了医疗服务行为的规范,也促进了医保基金支出合理规范。下一步,我们将通过“四个加强”,进一步落实经办机构的审核检查职责。一是加强审核结算,强化数字化赋能。进一步用好医保智能审核系统,加强事前提醒、事中审核、事后核查的全过程管理。二是加强日常核查,强化行为规范。研究制定医保经办核查指南,推动经办机构严格履行核查职责,有序实现定点医药机构年度核查全覆盖。三是加强绩效考核,强化经办协议管理。持续推进定点医药机构绩效考核结果与医保付费、清算、协议续签和终止等措施挂钩,引导定点医药机构自主自律自我规范。四是加强内部控制,强化经办自身管理。严格落实对经办机构的内控管理要求,聚焦待遇审核、结算支付等经办关键环节,规范审核结算流程,严肃基金结算管理,实现结算更加公开透明。
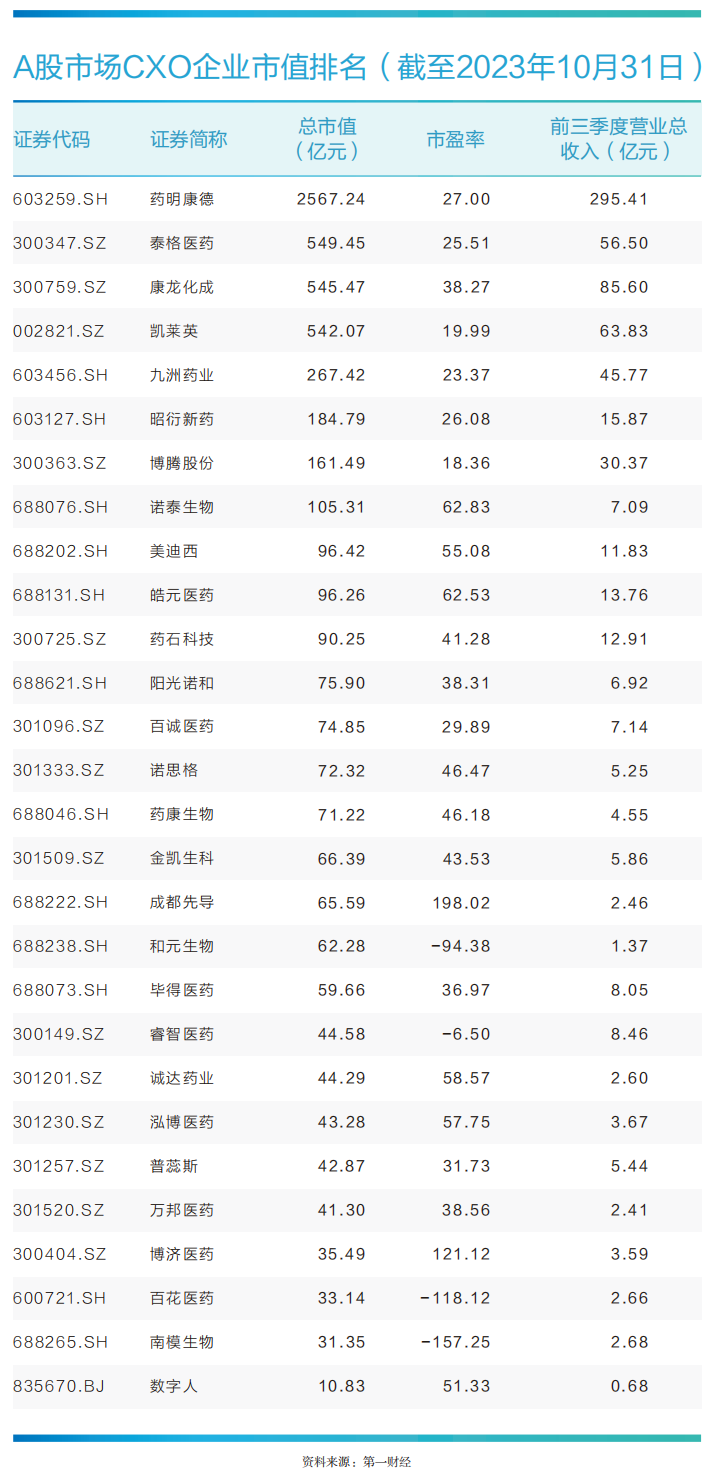
药明康德: 跨越周期的α丨中国科创力量
药明康德是国内较早成立的CXO企业,至少近十年以来,该公司每年营收增速均维持在两位数,且从未出现亏损。药明康德(603259.SH)是国内较早成立的CXO企业,历经23年发展,从一家仅四名员工的小型医学实验室发展为拥有超四万名员工,工厂和实验室遍布全球三十多个国家和地区的国内CXO龙头。截至10月31日收盘,该公司总市值达2567亿元,远超国内其他CXO上市公司。锤子财富2023-12-12 17:33:330000中秋国庆经济 | 国庆家电家居消费分化,家装潜力被看好
旅游出行分散了客流,家电、家居市场没有惊人的表现,还在复苏过程中。10月7日,多位家电、家具销售商告诉第一财经记者,刚刚过去的中秋、国庆“黄金周”销售没有出现惊喜,市场还在复苏,旅游出行分散了客流,会抓紧节后机会。锤子财富2023-10-07 16:12:520000全球数字交付服务贸易区域差异巨大,亚洲表现优异
2020~2022年,数字贸易增长了四分之一,达到每年3.8万亿美元,占所有贸易的13%。在疫情期间,全球服务贸易受到重挫。相较于总体下降的服务出口,数字交付服务贸易更具韧性。最新发布的世贸组织(WTO)-经合组织(OECD)数据显示,疫情期间,数字交付服务贸易蓬勃发展,2021年亚洲和北美区域内的增长分别为25%和11%。锤子财富2023-04-27 17:49:280000浙江温州嘉兴偿债风险值得关注丨专项债区域配置建议
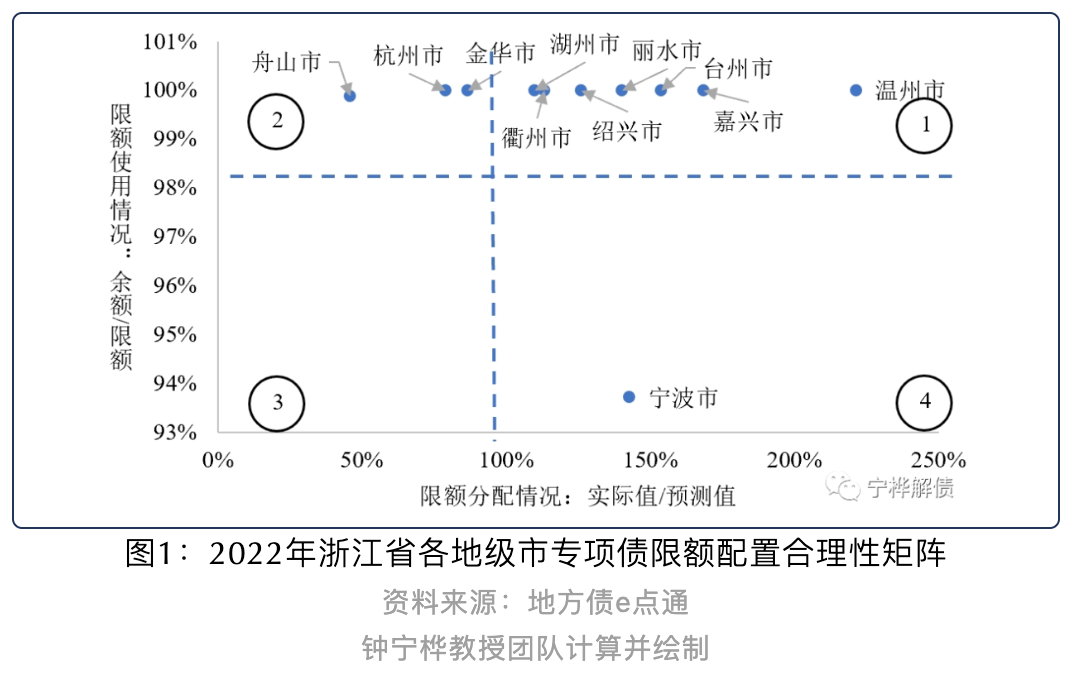
宁波市的专项债限额分配较多,且限额使用率较低。可考虑减少这类地区的专项债限额。我国对地方政府债务余额实行限额管理,地方政府举债不得突破批准的限额。地方政府债务限额的分配采用“财政部-省-市”逐级下达的方式。锤子财富2023-11-29 14:29:150000收盘丨沪指跌0.4%,Sora概念股逆市上涨
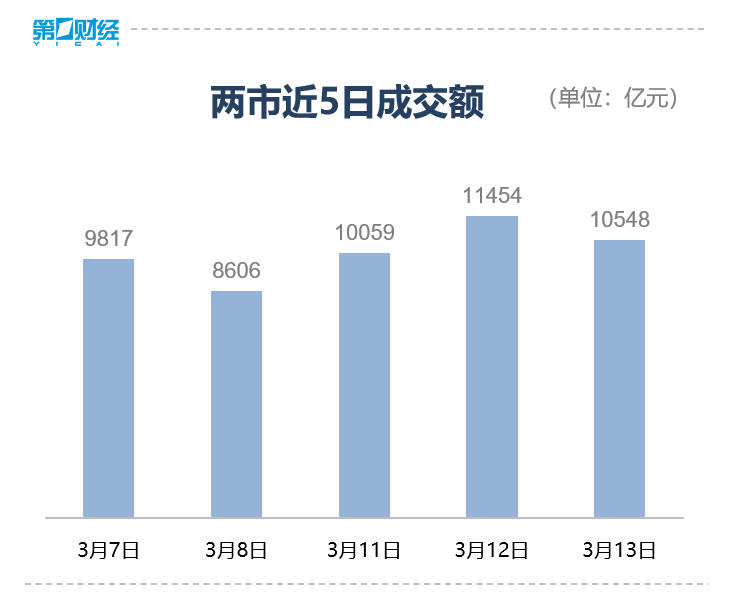
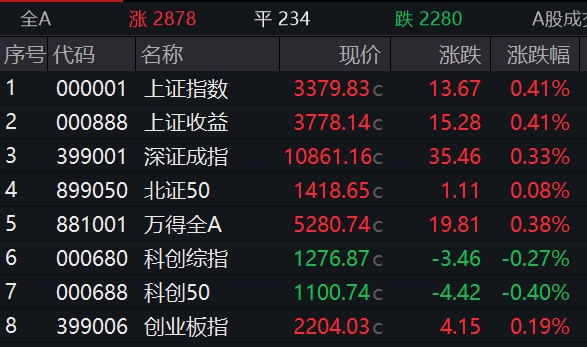
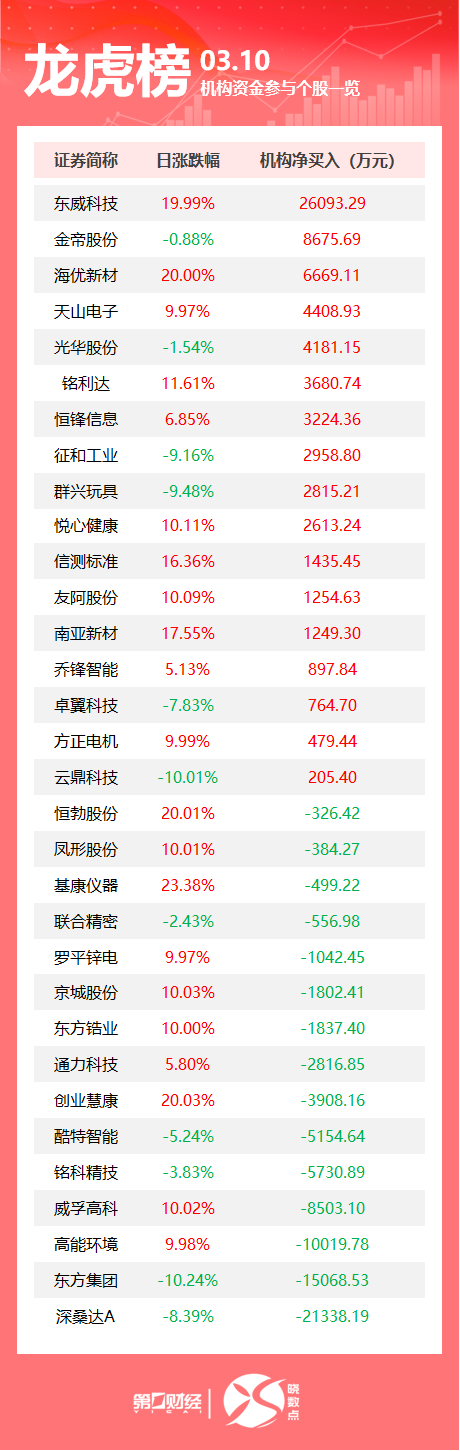
Sora概念、游戏、汽车整车板块涨幅居前,房地产开发、证券、中药板块调整。3月13日,截至收盘,三大指数小幅调整。沪指跌0.4%,深成指跌0.27%,创业板指跌0.57%。全市场超2900只个股下跌,A股成交额连续第三个交易日突破1万亿元。板块方面,Sora概念、游戏、汽车整车板块涨幅居前,房地产开发、证券、中药板块调整。锤子财富2024-03-13 15:38:120000